La fibrilación auricular (FA) es la más común de las arritmias cardíacas con una elevada morbilidad, menoscabo en la supervivencia y deterioro en la calidad de vida debido a las complicaciones potenciales como el accidente cerebrovascular (ACV) y la insuficiencia cardíaca (IC). Es bien conocido que esta arritmia incrementa en cuatro a cinco veces el riesgo de ACV en comparación con la población general, representando el 10-15% de los ACV de naturaleza isquémica. En los metaanálisis, la FA está asociada a múltiples eventos adversos, incluyendo ACV, deterioro cognitivo o demencia, infarto agudo de miocardio (IAM), muerte súbita cardíaca, IC, enfermedad renal crónica, y enfermedad arterial periférica.
Debido a que la FA suele ser asintomática, es posible que no sea diagnosticada hasta que se presenten complicaciones. En consecuencia, la prevalencia observada en la literatura subestima la carga total de la enfermedad. Los pacientes con FA no diagnosticada, en su mayoría, son personas de edad avanzada que cumplirían criterios para la terapia de prevención de ACV si fueran diagnosticados.
Aunque los medicos de atención primaria o no especialistas suelen reconocer a la mayoría de los pacientes con FA, muchos no reciben la protección adecuada, exponiéndolos a eventos cardioembólicos o IC debido al desconocimiento de la morbilidad de la arritmia y de las medidas de prevención.
Esta edición de la guía clínica de FA de las principales sociedades científicas cardiológicas estadounidense tiene varias particularidades, basta mencionar un resumen de 10 puntos clave para una rápida comprensión de las recomendaciones, una larga lista de factores de riesgo en la tabla 3 y la progresión de la FA en la tabla 4.
Muy interesante son las definiciones mencionadas en la tabla 4 donde se establece la nueva denominación y pasan a ser obsoletos términos como FA crónica, FA valvular y no valvular y, por último, FA aislada o solitaria.
En la figura 7, se resumen los mecanismos y vías que conducen a la FA, creando un sustrato para la reentrada y proporcionando desencadenantes que pueden iniciar la actividad rítmica.
Además, existen tres diferencias clave que simplificarán este documento tan importante:
- Considerar la FA como una enfermedad continua, es decir hay un comienzo, un desarrollo y un final. Por tanto, al igual que en la diabetes donde existe la prediabetes y hay pacientes con factores de riesgo para el desarrollo de diabetes, igual ocurre con la FA. La FA no surge simplemente por azar, hay una fase preclínica. Este concepto continuo ayuda a los médicos a considerar a la FA, especialmente en términos de vigilar a los pacientes que presentan un mayor riesgo de desarrollarla a lo largo de su vida.
- La nueva directriz destaca que se debe intentar el control del ritmo en pacientes con FA con función ventricular izquierda (FVI) reducida para intentar mejorar el trabajo ventricular. En las directrices anteriores, los autores sólo mencionaban el control de la frecuencia. En el pasado, la recomendación era mantener la frecuencia cardíaca por debajo de 80 y no había ninguna recomendación para controlar el ritmo. En la figura 19 se establecen claramente las consideraciones pertinentes del paciente y de la clínica para elegir entre control del ritmo o de la frecuencia.
- La ablación con catéter pasa ser la terapia de primera línea (recomendación IA) para pacientes seleccionados, como los más jóvenes con menos comorbilidades, portadores de FA paroxística sintomática, aunque la experiencia ha demostrado que aún en condiciones adversas se producen buenos resultados. Cuando se desea controlar el ritmo, la ablación con catéter es útil porque no solo ayuda a mejorar los síntomas, sino que los estudios han demostrado que reduce la progresión de la FA paroxística a la FA persistente, lo que siempre es un buen resultado.
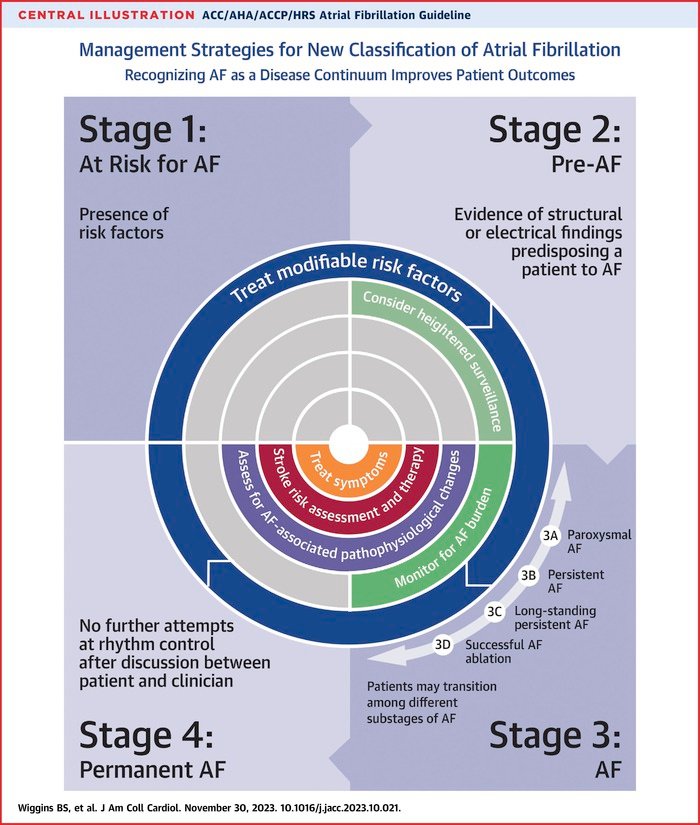
Considerar la FA como un continuo implica establecer cuatro etapas desde la prevención primaria hasta las fases de enfermedad establecida, representadas en la figura central de la editorial que acompaña el documento e incluida más adelante.
- Etapa 1: En riesgo de FA. Se refiere a aquellos pacientes con presencia de factores de riesgo relacionados a la arritmia, por ejemplo, ancianos, pacientes hipertensos y obesos.
- Etapa 2: Pre-FA. Se refiere a aquellos pacientes con alteraciones estructurales y/o eléctricas que predisponen al desarrollo de la arritmia. Esto incluye condiciones como la dilatación auricular, la ectopia auricular frecuente, episodios breves de arritmias auriculares, flutter auricular, IC, enfermedad valvular, enfermedad coronaria, miocardiopatía hipertrófica, enfermedad neuromuscular o enfermedad tiroidea.
- Etapa 3: Comprende a aquellos pacientes que ya han desarrollado la FA, en cualquiera de sus formas, excepto la permanente. También se incluyen a los pacientes tratados de forma exitosa por medio de la ablación. Esta etapa se subdivide en:
- 3A, FA paroxística.
- 3B, FA persistente (FA continua que se mantiene > 7 días).
- 3C, FA de larga evolución (FA continua que se mantiene > 12 meses).
- 3D, FA ablacionada con éxito.
- Etapa 4: FA permanente. Se refiere a aquellos pacientes a los que se les perpetua la FA, bien por decisión médica o por fracaso de los tratamientos.
La ilustración central describe las características de la cuatro etapas así como las estrategias recomendadas en cada una de ellas.
Al igual que en otras guías, el documento hace mucho hincapié en la prevención, como se resume a continuación.
Prevención primaria. Numerosas investigaciones han establecido que el disfrutar y conservar un óptimo perfil de los factores de riesgo con salud cardiovascular ideal están asociados con una reducción sustancial en el riesgo de aparición de la FA y complicaciones. Los estudios de observación han demostrado que la obesidad y la inactividad física independientemente incrementan el riesgo de aparición de la FA. Por demás es bien conocido que tanto la diabetes mellitus como la hipertensión arterial incrementan sustancialmente el riesgo de FA.
Prevención secundaria: Manejo de comorbilidades y factores de riesgo en los pacientes con FA para reducir los síntomas, carga de la enfermedad, recurrencia y progresión a FA persistente, incluyen:
- Pérdida de peso si existiera sobrepeso u obesidad (IMC >27 kg/m2).
- Aptitud física con una meta de 210 minutos semanales de ejercicio de intensidad moderada a vigorosa.
- Cesación de fumar.
- Minimizar la ingesta alcohólica.
- No abstención al consumo de cafeína, salvo que exista intolerancia conocida.
- Dieta cardiosaludable. La evidencia es inconsistente en cuanto a los suplementos dietarios.
- Diabetes, control óptimo de la glucemia.
- Hipertensión arterial: control óptimo de las cifras tensionales para reducir la recurrencia de la FA y de eventos clínicos relacionados a la FA.
- Sueño, descartar síndrome de la apnea obstructiva del sueño aunque es incierto el papel del tratamiento de los trastornos respiratorios del sueño en mantener el ritmo sinusal.
Prevención del tromboembolismo. La escala CHA2DS2-VASc se mantiene como la más utilizada para estimar el riesgo de ACV necesario para la utilización de anticoagulación; sin embargo, esta escala tiene un rendimiento subóptimo en presencia de enfermedad renal. Además, factores asociados como el grado de control de la hipertensión arterial pueden modificar dicho riesgo, así como el tamaño de la aurícula izquierda u orejuela, péptido natriurético elevado, HTA mal controlada, proteinuria, obesidad.
El tema de la anticoagulación se plantea sin cambios relevantes. Recomiendan continuar con el sistema de estimación del riesgo embólico CH2DS2VASc, pero recomiendan flexibilizar la estimación utilizando otras calculadoras cuando sea necesario, como en el caso de la insuficiencia renal crónica.
Los anticoagulantes orales directos (ACOD) siguen siendo la primera opción en la mayoría de los casos. Para aquellos pacientes con CHA2DS2VASc ≥ 2 y contraindicación de anticoagulación a largo plazo, se recomiendan los dispositivos de cierre percutáneo de la orejuela izquierda, con un nivel de recomendación 2a (recomendación moderada, se considera más beneficio que riesgo). También se pueden plantear en aquellos pacientes con riesgo CHA2DS2VASc ≥2 y alto riesgo de sangrado con anticoagulación oral, siempre en consenso con el paciente, pero con un nivel de recomendación 2b (recomendación débil, se considera que el beneficio superaría discretamente al riesgo).
Para los pacientes con un riesgo estimado embólico 1-2% (CHA2DS2VASc2 en mujeres y 1 en varones),recomiendan la anticoagulación, pero con menos evidencia científica, y siempre en consenso con el paciente (como se hacía hasta ahora, por tanto, sin cambios).
En este grupo de pacientes, recomiendan valorar otros factores (la carga de fibrilación auricular, la hipertensión arterial, sexo) para la predicción del riesgo embólico y “apuntalar” mejor la indicación de anticoagulación.
El documento recomienda anticoagulación con FA subclínica (tema controvertido y con una evidencia menos fuerte), siempre individualizando y en consenso con el paciente:
- A los pacientes CHA2DS2VASc ≥ 2 con FA subclínica como episodio de arritmia auricular de alta frecuencia con duración ≥ 24 horas. Nivel de recomendación moderado (más beneficio que riesgo), basado en evidencia científica no aleatoria.
- A los pacientes CHA2DS2VASc ≥ 3 con FA subclínica como episodio de arritmia auricular de alta frecuencia con duración ≥ 5 minutos e < 24 horas. Nivel de recomendación débil (el beneficio parece superar discretamente al riesgo), basado en evidencia científica no aleatoria.
- Para los pacientes con registros de FA subclínica < 5 minutos, no se recomienda la anticoagulación. En estos casos, la toma de decisiones depende del establecimiento del diagnóstico de FA clínica.
El tratamiento con ACOD ofrece ventajas en cuanto a la efectividad en prevención de eventos tromboembólicos y el riesgo de sangrado en comparación a los antagonistas de la vitamina K (VKAs).
Control de la frecuencia y control del ritmo cardíaco. Este es otro aspecto tratado minuciosamente aclarando donde y cuanto utilizar una u otra estrategia, bajo el lema “mientras más antes, mejor”.
Ablación con catéter. Se ha establecido como una terapia de primera línea para la FA debido a múltiples estudios controlados y la evidencia de grandes registros y continúa evolucionando a medida del desarrollo de nuevas tecnologías.
Documentos anteriores de sociedades profesionales han proporcionado diferentes recomendaciones para la ablación por catéter dependiendo si la FA era persistente o paroxística. Informaciones más recientes han demostrado que la ablación de la FA es más eficaz que los antiarrítmicos para la FA persistente y paroxística y que la implementación temprana de estrategias de control del ritmo es un factor importante para mejorar el éxito del procedimiento.
Como ocurre con todas las estrategias para el control del ritmo de la FA, el impacto en los objetivos de atención y la calidad de vida del paciente es prioritario.
Registrate en MedEcs y sumate a nuestra comunidad
para estar al día con las novedades en Cardiología.







